Vicente Soriano, UNIR – Universidad Internacional de La Rioja
La pandemia del coronavirus no tiene precedentes, y es previsible que tenga devastadoras consecuencias sanitarias y en la economía global. En las últimas décadas ha habido múltiples pandemias víricas, pero ninguna con el brusco y profundo impacto socio-sanitario que tiene COVID-19. No hay duda de que COVID-19 supondrá un antes y un después. Además, el futuro inmediato es incierto puesto que no disponemos ni de antivirales ni de vacunas eficaces.
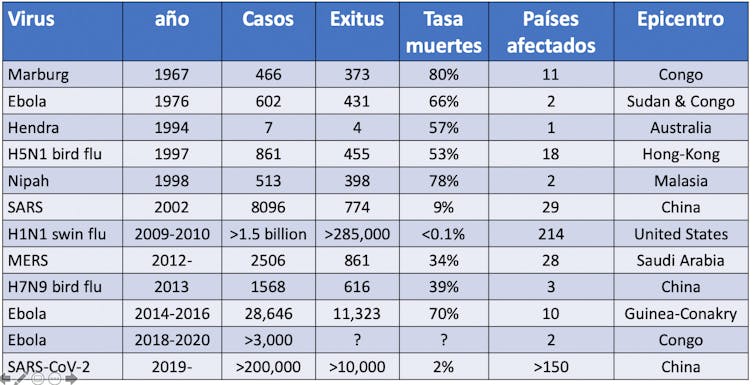
Todo ha ocurrido muy rápido y las medidas de contención se han tomado con retrasos en la mayoría de países. El número de casos y de defunciones puede seguirse a tiempo real en varias paginas web, como la de Worldometer o la Universidad Johns Hopkins. Hoy tenemos ya más de 250.000 casos confirmados y 10.000 fallecidos en el planeta.
Saturación del sistema sanitario
Ya nos han contado hasta la saciedad que la infección por SARS-CoV-2 puede ser asintomática o con síntomas leves en una proporción elevada de niños y jóvenes. En adultos los síntomas generalmente se parecen a los de una gripe severa, con tos, fiebre, cefalea y fatiga que duran 3-7 días. Pero es en los ancianos y en personas con otras patologías -hasta un 20% de ellos- donde la infección por este coronavirus puede progresar a neumonía y requerir hospitalización. Hasta un 25-30% de esta población más vulnerable y con síntomas graves necesitará ventilación mecánica y cuidados intensivos.
Los servicios de urgencias, las camas de hospitalización y las unidades de cuidados intensivos están desbordadas en muchos lugares. Muy pocas veces se había necesitado priorizar la atención a unos pacientes en detrimento de otros por falta de personal y/o equipos sanitarios. Para los médicos y enfermeras, ese dilema es uno de los más dramáticos de la actual situación. Nos gustaría poder salvar a todos.
Vacunas o antivirales, ¿cuál es la prioridad?
El SARS-CoV-2 es muy transmisible a partir de los aerosoles de pacientes que estornudan, de modo que la propagación es muy rápida. En la fase crecimiento exponencial de la epidemia que estamos viviendo en España, el número de casos se duplica cada 3 días.
La acumulación de nuevos casos en tan poco tiempo ha desbordado a los servicios sanitarios. Esto se ha agravado porque una parte del personal sanitario ha caído enferma o está en aislamiento. En residencias geriátricas y centros de discapacitados la atención mínima a la salud de población muy vulnerable ha sido insuficiente. Por eso la mortalidad está siendo muy elevada en estos lugares.
Lo fundamental ahora es implantar y cumplir estrictamente las cuarentenas y el aislamiento social. En España esas medidas se han tomado tarde si lo comparamos con otros países como Corea, pero todavía ahora podemos obtener un gran beneficio con su aplicación estricta.
Dado que no existe inmunidad previa frente al coronavirus, la mayoría de ciudadanos nos vamos a infectar. En cualquier caso, para un cuadro de síntomas que generalmente se auto resuelven en una semana, cabe esperar que una vacuna protectora (como la del neumococo) sería lo mejor. Por el contrario, el beneficio de un antiviral podría ser más bien reducido, acortando sólo los días de síntomas si se administra precozmente, como ocurre en la gripe con el oseltamivir.
En este sentido, el coronavirus es totalmente distinto al VIH, el virus del sida, que produce una infección crónica de por vida. Los antivirales son la principal arma frente al VIH, puesto que el virus no se replica y apenas hace daño aunque no se erradique. Respecto al SARS-CoV-2, los antivirales sí serán de especial utilidad para tratar al subgrupo de pacientes que desarrollan neumonía y se complican.
En conclusión, y aún siendo estrategias complementarias, en términos de salud pública considero de mayor importancia desarrollar una vacuna protectora que un antiviral frente a COVID-19.
La vuelta a la normalidad, ¿para cuándo?
Un modelo epidemiológico publicado esta misma semana en Science, utilizando los datos de China, ha concluido que un 86% de las infecciones por SARS-CoV-2 pasaron inadvertidas y no fueron diagnosticadas hasta el 23 de enero. A partir de ese momento, las autoridades chinas declararon la cuarentena de la provincia de Wuhan. Se trataba mayoritariamente de infecciones asintomáticas y/o de poca gravedad. Su contagiosidad era inferior (55%) respecto a los casos sintomáticos.
Estudios sobre la dinámica de la transmisión del coronavirus publicados en The Lancet hace pensar que en 4-6 semanas se alcanzarán los picos de nuevos casos y de mortalidad diaria por COVID-19. A partir de ese momento, solo podrán infectarse las personas que no lo hayan hecho hasta entonces, y que serán cada vez menos. El resto probablemente habrán desarrollado inmunidad protectora frente al SARS-CoV-2 y, además, ya no serán contagiosos.
La era post COVID-19
Para evitar que resurja un segundo brote de coronavirus, tras cesar las medidas de aislamiento, es importante que el retorno a las actividades laborales y sociales se produzca de modo escalonado. De otro modo, las personas que todavía sean susceptibles podrían contraer la infección de forma masiva y volver a colapsar los servicios sanitarios. Las autoridades tienen que prever la gestión del retorno a la normalidad.
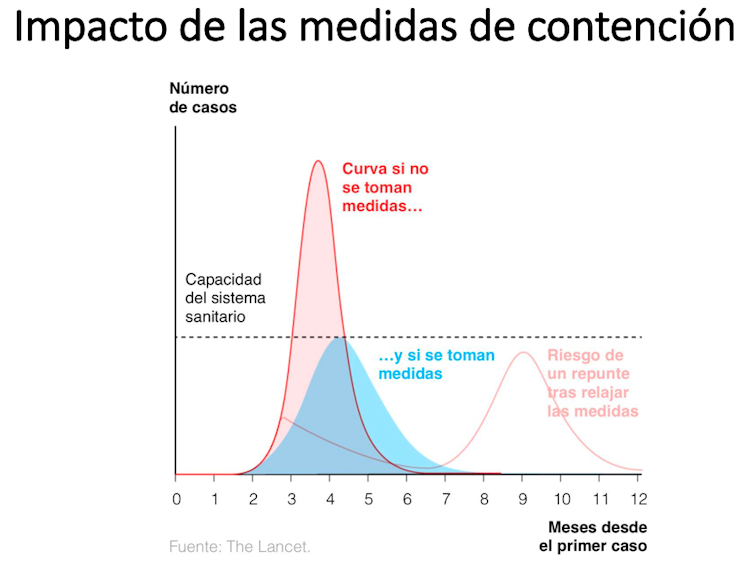
Más adelante, será de gran importancia tener información y evaluar mediante pruebas serológicas de detección de anticuerpos frente al SARS-CoV-2, cómo ha sido el ritmo de seroconversión durante la crisis epidémica, cuáles son los grupos más susceptibles y cuál fue el impacto de las medidas sociales que se han tomado.
Hasta que llegue ese momento, es fundamental que haya grupos de clínicos y epidemiólogos en nuestro país que recojan bien la información. Debemos actuar con racionalidad y serenidad, sin desbordarnos por la inacción, el histerismo colectivo y el estrés emocional individual. Hay que recoger casuística propia, analizarla y proponer las mejores medidas para frenar y prevenir el daño de la epidemia de COVID-19 en España.
Con las medidas de aislamiento social que se han tomado en muchos países del mundo, es probable que el coronavirus del COVID-19 pase a ser endémico y estacional, como otros cuatro coronavirus que producen cuadros respiratorios cada año desde hace tiempo.
En este aspecto, COVID-19 se diferenciaría del SARS, que apareció en 2002 y se extinguió en 2003. Es previsible que SARS-CoV-2 siga los pasos del virus de la gripe H1N1 (gripe porcina), que desde México y EE.UU. causó una pandemia en 2009, siendo la mayoría infecciones leves. Desde entonces, esa variante gripal se ha establecido como un virus endémico en muchos países y reaparece cada estación ocasionando una proporción baja de cuadros catarrales.
Vicente Soriano, Facultad de Ciencias de la Salud & Centro Médico, UNIR – Universidad Internacional de La Rioja
Este artículo fue publicado originalmente en The Conversation. Lea el original. / Imagen: Shutterstock
--
--




